RESECTION ENDOSCOPIQUE DE PROSTATE
Sommaire
Indications
thérapeutiques dans l'hypertrophie prostatique bénigne
Types d'interventions
Anesthésie
Préparation
Suites post-opératoires lors de l'hospitalisation
Suites post-opératoires à la sortie
de la clinique
Complications
Recommandations
INDICATION ET BUT DU TRAITEMENT CHIRURGICAL DE L'HYPERTROPHIE BENIGNE DE LA PROSTATE
Une intervention sur l’adénome prostatique est nécessaire lorsque
le traitement médical ne peut suffire à améliorer les symptômes
qu’il provoque ou si apparaissent des complications liées à cette
hypertrophie : calcul vésical, infection, rétention vésicale,
vessie de lutte.
Cette intervention demeure le traitement actuellement de
référence quant aux résultats sur le fonctionnement de
la vessie, l’amélioration des symptômes. L’efficacité de
l’intervention est nette surtout sur le débit urinaire en améliorant
la force du jet ce d’autant plus qu’il est lent ou difficile à émettre
avant l’intervention. L’amélioration sur la fréquence des mictions
ou leur caractère impérieux est la règle mais peut dans
certains cas ne pas être complète voire même inexistante
s’il existe une instabilité vésicale pré-opératoire
qui peut alors persister même après l’ablation de l’obstacle prostatique.
Cette intervention consiste donc à retirer l'adénome prostatique
c'est-à-dire la partie centrale de la glande prostatique faisant obstacle
au bon déroulement de la miction.
L'intervention se pratique au moyen
d'un appareil appelé résecteur qui permet sous contrôle
permanent de la vue, l'ablation de l'ensemble de l'adénome jusqu'à
la coque prostatique, en coagulant au fur et à mesure les vaisseaux sectionnés
qui saignent. L'adénome prostatique est ainsi découpé en
copeaux par un bistouri électrique endoscopique (anse du résecteur),
copeaux stockés pendant l'intervention puis récupérés
à la fin de l'intervention et adressés pour analyse anatomo-pathologique.
Il reste donc en fin d’intervention
la partie périphérique de la prostate encore appelé coque
prostatique (l'ablation totale de la prostate ne se fait que dans certains cas
bien particulier de cancer de prostate; il s'agit alors dans ce dernier cas
d'une intervention plus importante dont les risques en particulier d'incontinence
et les conséquences sur la sexualité sont plus importants).
L’ablation d’un adénome peut se faire par voie endoscopique
ou par voie chirurgicale par une incision abdominale en ouvrant la vessie. L’objectif
et le résultat des deux techniques est le même à savoir
l’ablation de l’adénome dans son intégralité et dans les
deux cas il reste en fin d’intervention la partie périphérique
ou coque de la prostate.
Le choix entre les deux méthodes est fonction du volume de l’adénome
et de l'existance éventuelle d'une anomalie de la vessie à traiter
dans le même temps (calcul vésical, diverticule, etc). En effet
au-dela d’une certaine taille, une adénomectomie par voie chirurgicale
est préférable. A côté de ces deux méthodes
enlevant l'adénome, il est possible dans certains cas de ne faire qu'une
simple incision cervico-prostatique lorsque l'adénome est peut volumineux
et pour limiter le risque d'éjaculation rétrograde.
 |
 |
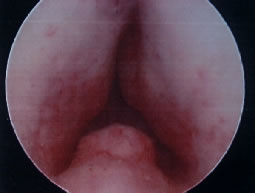
Vue
endoscopique d'un adénome prostatique avant résection |
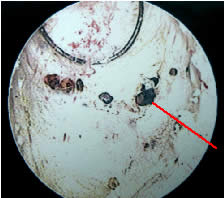
Calcifications prostatiques découvertes
lors d'une résection endoscopique de prostate |
 |
 |
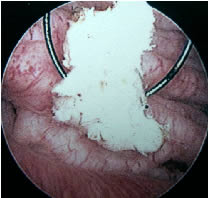
Copeau
de résection d'adénome récupéré dans
la vessie en fin d'intervention |
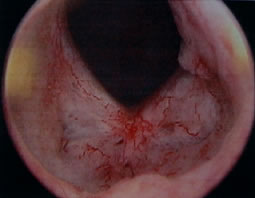
Loge
de résection ou d'adénomectomie après cicatrisation |
D'autres techniques plus récentes ont été développées et peuvent être proposées. Elles visent à entrainer une réduction du volume prostatique par radiofréquence pour le TUNA, ou obtenir une destruction du tissu prostatique par vaporisation laser de l'adénome (laser KTP avec le procédé Greenlight) ou réaliser une énucléation de l'adénome par voie endoscopique avec récupération du tissu après morcellation dans la vessie de l'adénome (procédé HOLEP). Les résultats immédiats et à long terme avec ces techniques ne sont pas meilleurs qu'avec la résection trans-urétrale de prostate ou qu’avec l'adénomectomie chirurgicale mais pour celles utilisant le laser, elles permettent de diminuer les risques de saignements pendant l'intervention et dans les suites immédiates, racourcissant la durée de maintient d'une sonde urinaire.
La résection endoscopique d'un adénome prostatique peut se faire
sous anesthésie générale ou sous anesthésie loco-régionale
(péridurale ou rachianesthésie).
L'anesthésie générale est pratiquée
par injection intraveineuse et vous endort complètement. Elle nécessite
l'assistance ventilatoire par l'intermédiaire d'une sonde d'intubation
ou d'un masque laryngé.
La rachi-anesthésie est réalisée par
injection d'un produit anesthésiant dans le liquide céphalo-rachidien,
selon une technique identique à celle de la ponction lombaire. Elle provoque
une anesthésie de la moitié inférieure du corps, qui vous
permet de rester parfaitement conscient et de respirer spontanément.
Dans ce dernier cas, l'anesthésie se lèvera progressivement, permettant
un meilleur confort et une bonne tolérance de la sonde trans-urétrale
mise en place.
Le choix de l'une ou de l'autre technique sera fait après
consultation pré-anesthésique auprès du médecin
anesthésiste. L'une ou l'autre technique pourra s’imposer en raison de
l'existence de problèmes cardiaques, pulmonaires ou de colonne vertébrale.
Comme
avant toute intervention une consultation d'anesthésie est obligatoire
au moins 24 heures avant l'hospitalisation.
Une analyse d'urine est effectuée avant l'hospitalisation
pour vérifier l'absence d'infection urinaire et la traiter dans le cas
contraire.
Pour limiter les risques d'infections nosocomiales,
une douche utilisant un savon antiseptique vous sera demandée selon le
protocole en vigueur, la veille au soir et/ou le matin de l'intervention. En
début d'intervention un antibiotique est également administré
dans ce but (antibiophophylaxie)
SUITES OPERATOIRES ET PROTOCOLE OPERATOIRE
L'intervention dure environ 20 à 60 minutes. Elle consiste à enlever
l'adénome en le découpant par une anse endoscopique de bistouri
électrique en copeaux d'environ 1 grammes chacun. Ces copeaux seront
stockés dans la vessie pendant le déroulement de l'intervention
puis retirés par l'endoscope opératoire, une fois l'intervention
achevée. L'ensemble des copeaux de résection est alors adressé
pour examen anatomo-pathologique au laboratoire. Au niveau de la prostate, l'urètre
est constitué par les parois de la prostate et est donc nécessairement
réséqué dans le même temps. Sa paroi va ensuite se
reconstituer sur la capsule prostatique mise à nue en fin d'intervention.
Toute cette intervention s'effectue en perfusant par l'endoscope un liquide
de lavage qui permet de maintenir un champ de vision net, en chassant le saignement
qui gênerait l'opérateur. On utilise un liquide ne conduisant pas
l'électricité afin de permettre l'utilisation du bistouri électrique:
il s'agit habituellement d'une solution de glycocolle.
Dans la majorité des cas après résection
trans-urétrale de prostate, il n'est pas nécessaire de transfuser,
même si le taux d'hémoglobine baisse. Le plus souvent on se contentera
de prescrire du fer, et le taux d'hémoglobine reviendra à sa valeur
antérieure dans le mois suivant l'intervention. Néanmoins, il
faut savoir que la prostate est un organe qui peut saigner abondamment et la
probabilité de transfusion après l'intervention certes faible,
n'est pas nulle.
En fin d'intervention, une sonde vésicale empruntant
l'urètre est laissée en place. Cette sonde va permettre d'assurer
un lavage vésical permanent par du sérum physiologique. Les urines
qui arrivent dans la vessie ainsi que le sérum servant à laver
la vessie ressortent ensuite tous les deux directement dans la sonde et ceci
en continu.
La sonde vésicale sera laissée quelques heures
à quelques jours en fonction du saignement résiduel du site opératoire.
La sonde sera enlevée en fonction de la coloration et de la fluidité
des urines. En moyenne, le lavage vésical est retiré le lendemain
de l'intervention et la sonde le surlendemain. Dans certains cas, la sonde pourra
être laissée plus longtemps, notamment si la vessie était
en rétention chronique avant l'intervention, afin de permettre à
cette dernière de récupérer une contractilité suffisante
pour permettre une vidange correcte. Dans ce cas ou systématiquement
selon les opérateurs, on pourra placer pendant l'intervention un cathéter
sus-pubien, petit drain mis à travers la peau, au-dessus du pubis, directement
dans la vessie. Ce drain permettra de vérifier une fois la sonde urétrale
retirée, la bonne vidange de la vessie en mesurant après chaque
miction par les voies naturelles, la quantité d'urine restant dans la
vessie (résidu-post-mictionnel).
La sonde vésicale corps étranger intraurétral et intra-vésical est maintenue dans la vessie par un ballonnet gonflé à son extrémité. Ce corps étranger (out comme un éventuel cathéter sus-pubien) peut être parfois mal toléré et entraîner des envies d'uriner douloureuses correspondant à la contraction de la vessie sur ce ballonnet. Cette contraction peut entraîner de petites fuites d'urine le long de la sonde par le canal urétral. Si ce phénomène se produit il est important de bien vérifier la bonne perméabilité de la sonde qui peut être bouchée par des caillots. Dans ce dernier cas, un lavage manuel avec une grosse seringue sera nécessaire afin d'éliminer les caillots et rétablir la perméabilité de la sonde.
L'ablation de la sonde se fait après avoir dégonflé le ballonnet par la petite valve située à l’extrémité extériorisée de la sonde. La sonde glisse ensuite très facilement le long de l'urètre. Une fois la sonde retirée, il sera important de continuer à boire bien abondamment afin de maintenir un lavage de la vessie par les urines elles-mêmes.
SUITES APRES L'HOSPITALISATION
Les mictions peuvent être encore fréquentes, douloureuses initialement,
encore sanglantes et parfois d'un caractère impérieux. Ces phénomènes
vont aller progressivement en s'estompant. Ils peuvent dans certains cas mettrent
environ trois mois avant de disparaître totalement. Le maintien d'une
abondante diurèse (2 à 3 litres d'eau par jour) est nécessaire
jusqu'à ce que les urines redeviennent claires.
L’élimination de petits caillots ou débris
est banale dans les semaines suivant l’intervention. Elle correspond à
l’élimination des petites «croûtes» qui tapissent la
cicatrice interne et sous lesquelles se reconstitue progressivement l'épithélium.
Leur élimination peut donner lieu à un saignement plus abondant
alors que les urines s’étaient parfois complètement éclaircies.
Plus rarement (environ 5 % des cas) ce saignement peut entrainer
la formation de caillots et parfois un blocage, ceci de façon non prévisible
pendant les 2 à 3 semaines qui suivent l’intervention («chute d’escarre»).
Dans ce cas le traitement consiste en la remise en place d’une sonde afin de
laver la vessie pendant quelques heures voire quelques jours et nécessite
donc une réhospitalisation pendant 24 à 72 heures. Il est donc
important pour limiter ce risque de boire abondamment lorsque les urines sont
encore sanglantes ou le redeviennent, et contacter en urgence votre urologue
ou se rendre aux Urgences si l’émission d’urine n’est plus possible.
Les conséquences de cette intervention sont d'ordre sexuel. Celle-ci entraîne en effet une éjaculation rétrograde. L’éjaculation existe toujours et ne se fait plus vers l’extérieur en empruntant l’urètre mais dans la vessie, le sperme se mélangeant alors avec les urines contenues dans la vessie. Cet effet est très fréquent mais n'est pas constant (90 % des cas). L'éjaculation rétrograde compromet donc la stérilité mais ne modifie pas le plaisir sexuel. Pour limiter le risque d'éjaculation rétrograde, on peut parfois limiter le geste opératoire en une simple incision du col et de l'adénome en effectuant une incision cervico-prostatique. Celle-ci fait diminuer mais sans l'annuler le risque d'éjaculation rétrograde et peut être moins efficace sur les symptômes que la résection endoscopique.
Par contre, l'ablation de l'adénome n'entraîne aucune modification de l'appareil érectile. Sur le plan physiologique, cette intervention n'entraîne donc pas d'impuissance. Toutefois, il est observé dans environ 10 % des cas une impuissance que l'on explique donc par des mécanismes d’ordre psychogènes.
Les complications pendant l'intervention et précoces de cette intervention sont :
- un risque d'hémorragie pendant l'intervention. Il est lié à l'abondante vascularisation de la glande prostatique et parfois à l'apparition d'anomalies de la coagulation pendant l’intervention surtout si elle est longue. La nécessité d'une transfusion sanguine est très rare (inférieure à 5 %). Dans les suites, il existe un risque d’hémorragie secondaire encore appelé « chute d’escarre » d’environ 5 % (cf çi-dessus).
- un risque d'infection urinaire. Il est minimisé par l'administration d'un traitement antibiotique le jour de l'intervention. Une infection sera systématiquement recherchée, après avoir retiré la sonde vésicale, en effectuant un examen cyto-bactériologique des urines.
- un risque de résorption du liquide de lavage utilisé lors de l'intervention. Cette résorption peut entrainer des troubles sanguins parfois responsables de troubles de la conscience, de la vue, de la respiration ou de la coagulation.
- un risque thrombo-embolique : phlébite et embolie pulmonaire. Celui-çi est limité par la prescription par l’anesthésiste d’anticoagulants à doses adaptées au cas particulier.
- exceptionnellement, compression nerveuse liée à la position lors de l'intervention(nerf sciatique poplité externe), luxation d'une prothèse de hanche, plaie du rectum.
Les complications plus tardives sont:
- un risque d'incontinence urinaire. On peut avoir des envies d'uriner fréquentes et urgentes qui peuvent entraîner de temps en temps quelques fuites d'urines incontrôlées et qui sont dues à une irritation de la vessie et à une forte contraction de son muscle au-dessus d'un sphincter qui n'est plus protégé par l'obstruction due à l'adénome prostatique. Ceci est une fausse incontinence qui régressera progressivement avec le temps et qui pourra même être traitée transitoirement par des médicaments visant à diminuer la contraction vésicale. L'altération du sphincter est par contre très rare après ce type intervention (< 5 %) contrairement à ce même risque après prostatectomie radicale pour cancer de prostate où il est de l'ordre de 10 à 20 %. Dans la plupart des cas, cette incontinence régresse progressivement avec le temps, et peut parfois nécessiter des séances de rééducation du sphincter qui accélère le processus de récupération.
- un risque de rétrécissement urétral (10 %) comme après tout geste portant sur ou empreintant l’urètre (sondages, interventions endoscopiques). Un rétrécissement urétral pour nécessiter une intervention le plus souvent par voie endoscopique s'il retentit sur la miction.
- enfin comme toute intervention chirurgicale ces complications peuvent être exceptionnellement mortelles (hémorragie, troubles de la coagulation, embolie pulmonaire, infection,…): ce risque demeure très rare mais non nul. De plus, même sous anesthésie loco-régionale un risque anesthésique ne peut être exclu. De même existe un risque d'infections nosocomiales: infections à certains germes, souvent résistants, contractées à l'hôpital. Ces infections peuvent intéresser le site opératoire, le reste de l'appareil urinaire, les poumons, les cathéters intra-veineux,… Le taux d'infection nosocomiale est globalement de l'ordre de 6 à 7 % tous services et toute pathologie confondue.
À distance cette intervention, la réapparition de difficultés pour uriner pourra faire suspecter la réapparition d'un adénome, le développement d'un rétrécissement sur l'urètre, sur le col de la vessie ou au niveau du méat urétral. Dans ce cas, il ne faut pas hésiter à consulter le chirurgien qui vous a opéré afin qu'il vérifie, soit par un examen radiographique, soit par un examen endoscopique, si l'une ou l'autre de ces complications est apparue. Dans ces cas, il peut parfois être nécessaire de prévoir une nouvelle intervention endoscopique de courte durée afin de permettre à nouveau un écoulement normal des urines.
Un adénome prostatique peut repousser. S’agissant d’une tumeur bénigne, cette repousse se fera lentement et se manifestera le plus souvent au-delà de 10 ans, que ce soit après résection trans-urétrale ou après adénomectomie chirurgicale. En cas de résection trans-urétrale incomplète de l’adénome, des symptômes peuvent réapparaître avant ce délai.
L’ablation de l’adénome, qu’elle se fasse par résection endoscopique ou par adénomectomie chirurgicale (avec une incision abdominale) laisse en place la partie périphérique de la prostate encore appelée coque prostatique. Sur celle-ci peut apparaître un cancer de prostate et ceci sans aucun rapport avec l’existence ou non d’un adénome qu’il ait été opéré ou non. En effet, le cancer de prostate trouve son origine 9 fois sur 10 sur cette partie périphérique et son risque n’est donc pas modifié par le traitement d’un éventuel adénome, siégeant lui à la partie centrale de la prostate et responsable quant à lui les troubles urinaires.
Une surveillance périodique est donc préférable après
intervention pour un adénome prostatique.
RECOMMANDATIONS A LA SORTIE DU PATIENT
Quelles sont les recommandations durant le mois suivant l’intervention ?
- Eviter les exercices violents, la bicyclette. En revanche, la marche est indiquée.
- Ne pas soulever ou porter de lourdes charges.
- Ne pas « forcer » pour aller à la selle et au besoin utiliser un laxatif doux.
- Eviter de faire de longues distances en voiture.
- Eviter la prise d’aspirine, sauf en cas de prescription par votre médecin.
- Boire abondamment en évitant les boissons alcoolisées (surtout apéritif, bière, vin blanc). Tous les aliments sont autorisés, mais éviter les épices.
-
La reprise de l’activité sexuelle sera progressive après quelques
semaines.
Télécharger la fiche d'information de l' AFU
Docteur B. d'ACREMONT - Mise à jour le 29 décembre 2014